Erstmals seit März 2020 lagen am 8. Oktober die täglichen Neuinfektionen mit SARS-CoV 2 wieder über 4.000 Fälle pro Tag. Nur eine Woche später war die Zahl der neuen Fälle so hoch wie noch nie und stieg am 17. Oktober auf mehr als 7.800 Neuinfektionen pro Tag. Das Virus hat sich in allen 412 Landkreisen und Städten ausgebreitet, und 71 Kreise verzeichneten in den letzten 7 Tagen eine Inzidenz von mehr als 50 Infizierten pro 100.000 Einwohner.
Die Lage ist wieder sehr ernst. „Es ist nicht fünf vor zwölf, sondern zwölf“, mahnte der Braunschweiger System-Immunologe Prof. Meyer-Hermann nach seiner Teilnahme an der Konferenz der Ministerpräsidenten bei der Kanzlerin am 15. Oktober.
Die Landespolitiker haben sich auf Vorgaben geeinigt, die zwar ein gewisser Fortschritt sind, aber bei weitem nicht ausreichen, um die Lage nachhaltig zu beruhigen. Nun muss die Bevölkerung das Heft in die Hand nehmen. Es gilt, Maske zu tragen, wann immer man das Haus verlässt und auf andere Menschen trifft, und die eigenen Kontakte auf die Hälfte des Üblichen zu reduzieren. Dementsprechend appellierte Kanzlerin Merkel in ihrer Videobotschaft vom 17.10.20 eindringlich an das Mittun der Bürgerinnen und Bürger.
Bisweilen wird die Auffassung vertreten, die hohen Neuinfektionsraten seien kein Problem, da sie auf intensiveres Testen zurückgehen und nicht mit einem Anstieg der Erkranktenzahlen einhergehen. Seit Mitte August ist die Anzahl der Testungen jedoch bei 1,1 Millionen pro Woche stabil geblieben, wie die RKI-Lageberichte zeigen. Gleichzeitig stieg die Positivenquote kontinuierlich an, von im August 0,7% auf aktuell 2,5%. Es wurde also in den letzten Wochen nicht häufiger getestet, sondern es wurden mehr SARS-CoV-2 Infektionen nachgewiesen.
Außerdem kam ein besorgniserregender Befund hinzu: das Alter der positiv Getesteten stieg an, und immer mehr Menschen jenseits von 40 Jahren wurden infiziert. Daraus ergibt sich in den nächsten Wochen eine höhere Sterblichkeit, wie eine aktuelle Auswertung der Göttinger Forschergruppe um Viola Priesemann vom 12. Oktober zeigt [1]. Auf Basis der heutigen Neuinfektionen schätzten die Forscher, wie viele Patienten bis Anfang November an COVID-19 versterben werden. Angesichts der häufigeren Infektionen in höheren Altersgruppen erwarten sie einen starken Anstieg der COVID-19 Todesfälle in den Altersgruppen ab 20 Jahren:
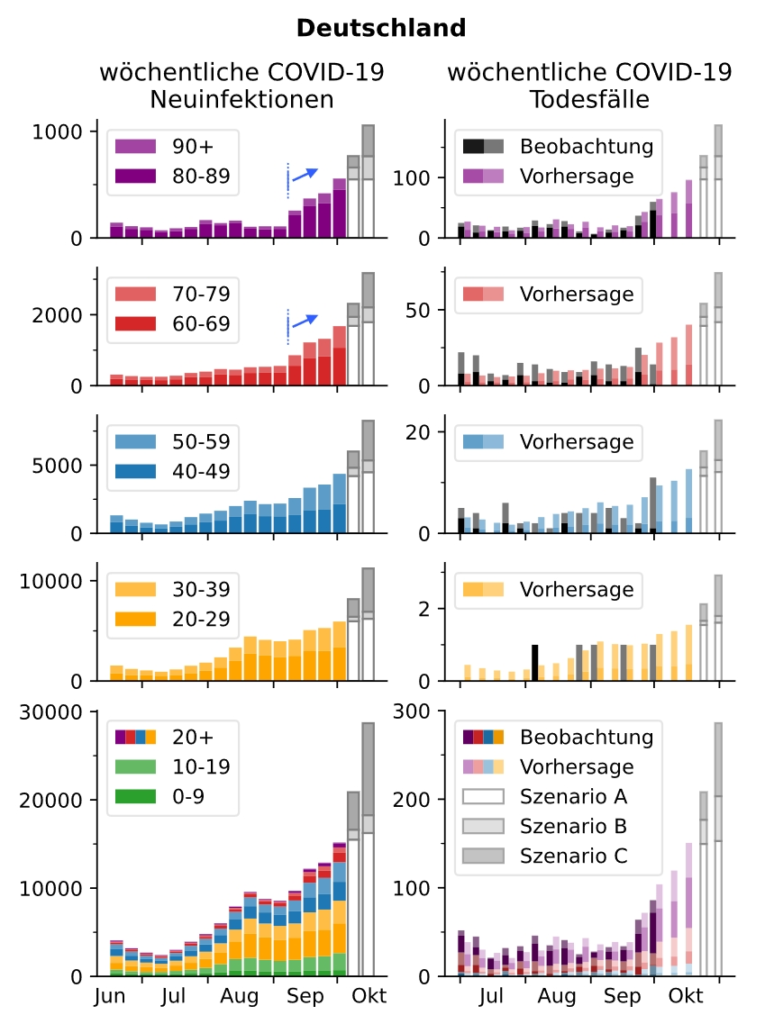
Quelle: Linden et al.: The foreshadow of a second wave. An analysis of current COVID-19 fatalities in Germany. 12.10.2020 [1]
Die Grafiken links zeigen die vom RKI berichteten wöchentlichen Neuinfektionen, wobei ganz unten die Gesamtzahlen aller Infizierten und darüber die Werte für die einzelnen Altersgruppen aufgezeichnet sind. Man erkennt bei Erwachsenen seit September einen klaren Anstieg der Neuinfektionen. Die rechten Spalten zeigen die wöchentlichen Todesfälle. Für jede Woche sind nebeneinander zwei Säulen dargestellt: die tatsächlich berichteten Todesfälle in schwarz und grau und die vom Göttinger Modell vorhergesagten in den jeweiligen Farben der Altersgruppe. Dass die schwarzen und die farbigen Säulen meist ähnlich hoch sind, spricht für die Qualität des Modells. Ganz rechts sind in mittelgrau, hellgrau und weiß drei unterschiedliche Prognoseszenarien dargestellt. Alle zeigen einen starken Anstieg der Todesfälle ab 40 Jahren.
In das Modell geht der übliche Verlauf der Infektion mit den Zeitintervallen von Infektion bis zum Tod oder dem Ende der Behandlung auf der Intensivstation ein. Zur Illustration liefert das RKI in seinem Coronavirus Steckbrief eine Abbildung der typischen Zeiträume:
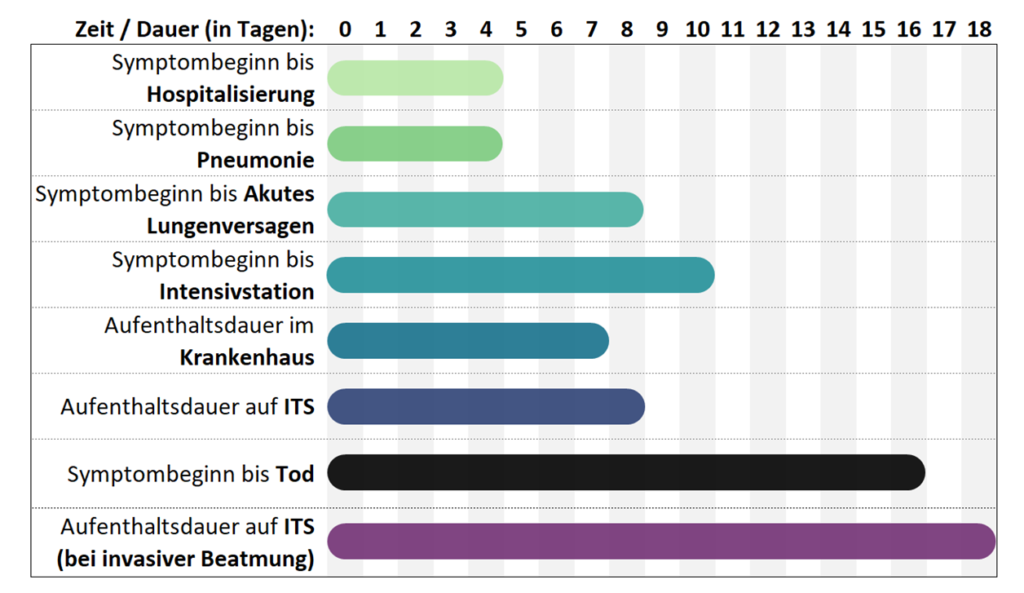
Vorgeschaltet ist noch die Inkubationszeit von meist 5-6 Tagen. Zwischen Symptombeginn und Tod liegen im Mittel 16 Tage. Die Infektionszahlen von heute wirken sich also erst nach zwei Wochen oder noch später auf die Todesraten aus.
Ein wichtiger Gesichtspunkt bei solchen Modellierungen ist die Tatsache, dass junge Menschen fast nie an COVID-19 versterben, ältere aber sehr wohl. Priesemann und Mitarbeiter haben dazu die Infektionssterblichkeitsrate ermittelt. Der Anteil der Infizierten, die an der Krankheit versterben, steigt alle 20 Lebensjahre um den Faktor 10 an. Während die Infektionssterblichkeitsrate bei 20-Jährigen nur bei 0,01% liegt, sind es bei 40-Jährigen 0,1%, bei 60-Jährigen 1% und bei 80-Jährigen 10% der Altersgruppe, die an der Erkrankung versterben. Berücksichtigt man diese Raten, ergeben sich die in der ersten Abbildung auf der rechten Seite aufgeführten geschätzten Todesfälle. Sie lassen bis Anfang November eine Verdoppelung der wöchentlichen Todesfälle auf bis zu 300 Personen erwarten, die Mehrzahl davon bei Menschen ab 60 Jahren (das RKI weist für die seit März erkrankten über 80-Jährigen eine Sterblichkeit von 26% aus).
Noch ein anderer Aspekt wird aktuell nur unvollständig diskutiert, nämlich die Zahl der freien Intensivbetten in Deutschland. Wenn man liest, dass noch 8.000 Intensivbetten in Deutschland frei sind und derzeit nur gut 600 Menschen mit COVID-19 auf Intensivstationen behandelt werden müssen, kann das so verstanden werden, dass noch viel Luft nach oben sei. Hier wird vernachlässigt, dass COVID-19-Patienten sehr lange beatmet werden müssen. Die obige Abbildung des RKI zeigt, dass ein Intensivpatient zwischen zwei und drei Wochen lang ein Bett mit Beatmungsplatz benötigt. Würden hypothetisch an einem einzigen Tag in Deutschland 8.000 Patienten aufgenommen, wäre durchschnittlich 18 Tage lang kein einziges Bett mehr frei. Deshalb muss man die Behandlungsdauer einbeziehen, wenn man über Bettenzahlen spricht. Als grobe Richtschnur kann gelten, dass rechnerisch nicht mehr als 450 neue COVID-19-Patienten (8.000:18) pro Tag auf Intensivstationen aufgenommen werden können, damit im Lauf der Zeit noch Kapazität vorhanden ist. Davon abgesehen greift die bloße Zahl der Betten auch aus anderen Gründen zu kurz, denn es ist nicht überall genügend medizinisches Personal verfügbar, um die Kranken zu betreuen, und in manchen Städten sind die Intensivstationen schon jetzt ausgelastet.
Als letzten Punkt zur Betrachtung der Infektionszahlen möchte ich nennen, dass manche COVID-19 Patienten noch Monate nach Erkrankungsbeginn nicht im Vollbesitz ihrer körperlichen und geistigen Kräfte sind (siehe Blog-Beitrag vom 9. August 2020). Dies betrifft auch Menschen, die gar nicht schwer betroffen waren und ihre Erkrankung zuhause auskurieren konnten. Diese Langzeit-COVID-Erkrankung hat zur Folge, dass diese Patienten über Wochen nicht arbeitsfähig sind. Viele Betroffene benötigen sogar eine spezielle medizinische Rehabilitation, und das englische Gesundheitssystem hat Anfang Oktober 10 Millionen Pfund bereitgestellt, um Zehntausende Patienten mit Langzeitbeschwerden angemessen medizinisch zu versorgen. Auch an diesem Aspekt zeigt sich, dass es unbedingt wichtig ist, die Zahl der Infizierten möglichst gering zu halten.
Zusammenfassend ist festzuhalten, dass wir auch in Deutschland ein bedrohlich zunehmendes Infektionsgeschehen erleben. In den kommenden Wochen kommt es entscheidend auf das Verhalten jedes einzelnen Menschen an. Wir alle wissen, wie man sich und andere vor Ansteckung schützen kann und welche Alltagssituationen ein höheres Risiko mit sich bringen. Es gilt, das Wissen um die Infektionswege im Alltag umzusetzen. Konsequent Masken tragen und Kontakte reduzieren ist besonders wirksam. Wenn viele Menschen mitmachen, könnten die zu erwartenden negativen Auswirkungen von COVID-19 auf die Betroffen und ihre Familien, Schulen, Wirtschaft und Gesundheitssystem noch eingegrenzt werden.
1 Linden M, Dehning J, Mohr SB, et al. The foreshadow of a second wave. An analysis of current COVID-19 fatalities in Germany, 2020.

Kommentar verfassen